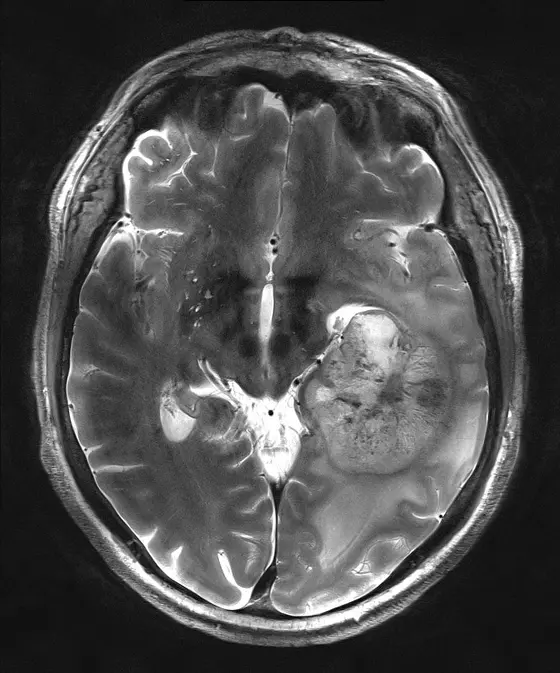
Glioblastome gelten als die bösartigsten unter den Hirntumoren. Oft gelingt es den Neurochirurgen nicht, den Tumor vollständig zu entfernen. Es bestünde sonst die Gefahr, zu viel Gehirngewebe zu zerstören. Zudem ist es häufig unmöglich, während der Operation alle feinen Ausläufer zu erkennen, mit denen der Tumor in umgebendes gesundes Gewebe einwächst. Um das Wachstum der im Kopf verbliebenen Tumorzellen zumindest zu verlangsamen, werden daher so gut wie alle Glioblastom-Patienten nach ihrer Operation bestrahlt.
„Leider erreichen wir damit aber nur einen Wachstumsaufschub und keine wirkliche Heilung. Die Tumorzellen, insbesondere die Krebsstammzellen, sind sehr strahlenresistent“, erklärt Prof. Dr. Dr. Peter Huber, der im Deutschen Krebsforschungszentrum die Klinische Kooperationseinheit Strahlentherapie leitet.
Untersuchungen hatten gezeigt, dass Strahlentherapien bei verschiedenen Krebserkrankungen besser wirken, wenn gleichzeitig bestimmte zelluläre Wachstumsfaktoren blockiert werden. Zellen des Glioblastoms produzieren häufig große Mengen des Wachstumsfaktors TGF-β („transforming growth factor beta“). Ein hoher TGF-β-Spiegel in diesen Tumoren geht mit besonders aggressivem Wachstum und schlechter Prognose einher. Außerdem scheint der Faktor die Selbsterneuerungsfähigkeit der Glioblastom-Stammzellen aufrechtzuerhalten. „Wir vermuteten daher, dass eine Blockade der TGF-β -Signalwege die Selbsterneuerungsfähigkeit der Krebsstammzellen bremst und damit den Erfolg einer Strahlentherapie verbessern kann“, erklärt Peter Huber den Hintergrund der nun veröffentlichten Studie.
Gemeinsam mit Kollegen unter anderem aus der Radiologischen Universitätsklinik Heidelberg und aus der Abteilung von Prof. Dr. Ana Martin-Villalba (ebenfalls DKFZ) untersuchte Hubers Team den Effekt einer Kombination aus Bestrahlung und dem neu entwickelten Wirkstoff LY2109761. Die Substanz blockiert die Signale, die der Rezeptor des Wachstumsfaktors TGF-β in die Zellen weiterleitet. Untersucht wurden zunächst Glioblastomzellen aus Gewebeproben, die bei der chirurgischen Entfernung der Tumoren entnommen worden waren. Bestrahlung bei gleichzeitiger Zugabe des Wirkstoffes reduzierte die Selbsterneuerungsfähigkeit der Tumorstammzellen und verzögerte ihr Wachstum deutlich stärker als Strahlenbehandlung allein.
Mäuse, denen menschliche Glioblastomzellen ins Gehirn transplantiert worden waren, überlebten nach der Kombinationstherapie länger als Tiere, die nur die Bestrahlung erhielten. Die Gewebeuntersuchung zeigte, dass unter der Kombinationstherapie Tumoren langsamer und weniger invasiv wuchsen und eine geringere Dichte an neugebildeten Blutgefäßen aufwiesen. „Paradoxerweise kann die Strahlentherapie in überlebenden Tumorzellen ein bösartigeres Wachstumsverhalten provozieren. LY2109761 scheint diesen fatalen Effekt zu verhindern“, deutet Peter Huber die Wirkungsweise des Medikaments.
Die Blockade der TGF-β -Signale war so vielversprechend, dass nun in einer multizentrischen klinischen Studie untersucht wird, ob dieses Wirkprinzip auch bei Patienten das Wachstum von Glioblastomen wirkungsvoller verlangsamt als die derzeitige Standardtherapie. Unter der Federführung von Prof. Dr. Wolfgang Wick, der eine Kooperationseinheit des DKFZ und der Heidelberger Neurologischen Universitätsklinik leitet, wird die Kombinationsbehandlung in Heidelberg, in Spanien und in den USA geprüft.
Mengxian Zhang, Susanne Kleber, Manuel Röhrich, Carmen Timke, Na Han, Jochen Tuettenberg, Ana Martin-Villalba, Jürgen Debus, Peter Peschke, Ute Wirkner, Michael Lahn und Peter E. Huber: Blockade of TGF-beta signaling by the TGFβR-I kinase Inhibitor LY2109761 enhances radiation response and prolongs survival in glioblastoma. Cancer Research 2011, DOI:10.1158/0008-5472.CAN-11-1212